外来診療
外来受付時間
| 初診 | 午前8:00~午前11:00 |
|---|---|
| 再診 | 午前8:00~ |
診察時間
| 診察開始 | 午前8:30~午前11:00 |
|---|
休診日
土・日曜日、祝日
年末年始
※救急の場合は上記の限りではありません。
外来診療
疾患・検査詳細

外科
食道
食道癌
食道がんと新たに診断される人数は、1年間に10万人あたり約18人です。男女別でみると、男性では1年間に10万人あたり約31人、女性では5-6人と、男性に多い傾向がみられます。組織像では扁平上皮がんと腺がんとがありますが、わが国ではほとんどが扁平上皮がんです。
外科的切除が治療の中心になります。食道は頚部・胸部・腹部の3つの領域に分けられ周囲を重要な臓器に取り囲まれており、食道の手術に際しては胸・腹・頚を切開する必要があるため、最も侵襲の大きい手術のひとつにあげられます。比較的早期に発見され、がんが粘膜表層内にとどまっていれば内視鏡的切除も選択されます。また化学放射線療法の成績も向上してきており、個々の病状にあわせ外科的切除・化学療法(抗がん剤治療)・放射線治療を組み合わせた集学的治療を最新の知見のもと施行しています。
手術方法として、食道を取り去った後には胃(すでに胃を手術しておられる方には小腸や結腸)を持ち上げ、食べ物が通る経路を再建します。当院では、術後早期の回復を目的として胸腔鏡を併用しての手術も施行しています。術後の痛みも軽く手術による体への負担軽減になると考えられていますが、全員の患者様に行える手技ではなく、術前に十分検査所見などを含め検討し利点・欠点を説明したうえで選んでいただくこともあります。
食道良性腫瘍
比較的稀ですが、食道にも平滑筋種などの良性腫瘍が発生することがあります。閊え感など症状がある場合などで外科的切除の適応になることがあります。その場合、状況が許せば胸腔鏡を用いた手術も選択しています。
- [ 診療科 ] 外科
胃
胃癌
2016年には日本全国で約135,000人の方が胃がんと診断されています。胃がんと診断される人は男性に多い傾向にあり、男性では最も多く、女性では乳がん、大腸がんに次いで3番目に多いがんです。
胃がんの進行度は、癌の深達度(深さ)、リンパ管を介したリンパ節転移、血管を介した肝臓や肺への遠隔臓器転移などの状態で決定されます。これにより胃癌の進行度(ステージ)を詳しく分類し、それぞれの進行度にあった治療法が選択されます。
治療法としては内視鏡的または外科的切除が中心になります。進行がんや再発がんに対しては科学的根拠に基づいた適切な化学療法(抗がん剤治療)含めた集学的治療を行います。基本的には日本胃癌学会の胃癌治療ガイドラインで推奨される標準治療により治療方針を決定していますが、今では胃がんの治療法も多岐にわたり様々な方法がありますので、最新の知見に基づき個々の病態に応じた最適な治療を心がけています。そのため、患者様にはいくつかの選択肢をあげ、利点・欠点を十分説明したうえで選んでいただくこともあります。
特に当院では腹腔鏡手術を早くから取り入れてきており、良好な成績を得ることができています。腹部に小さい穴を数ヵ所開けて、専用のカメラや器具で手術を行う方法です。通常の開腹手術に比べて、手術による体への負担が少なく、手術後の回復が早いため、全国的にも手術件数は増加しています。
GIST(消化管間質腫瘍;gastrointestinal stromal tumor)
GISTとは、食道・胃・小腸・大腸などの消化管の壁にできる腫瘍で「粘膜下腫瘍」を構成する腫瘍の一種です。GISTの腫瘍細胞は、消化管壁の下にある筋肉層の特殊な細胞(カハール介在細胞)と同じ起源から発生したものです。一方、胃癌や大腸癌などのいわゆる“癌”は、粘膜から発生するので、発生の仕方や再発・転移の特性が異なります。GISTの正確な発生頻度は不明ですが、疫学的には年間10万人に2人程度の発症率といわれています。GISTの臓器別発生頻度では、胃が60~70%と最も多く、次いで小腸20~30%、大腸5%であり、食道はほとんど認められていません。
GISTの治療では、外科的切除が第一選択となります。腫瘍径が5cm以下など大きくない場合は腹腔鏡での切除も行っています。外科切除により多くの場合が完全治癒します。残念ながら完全な切除ができないこともあり、そのような場合は、薬剤による治療が行われます。これらの治療も当院では最新の知見をもとに専門的に行っています。
大腸癌(結腸癌・直腸癌)
当科の大腸癌治療の特徴
1.腹腔鏡補助下大腸癌手術
(利点)
大腸は細長い臓器であることを利用して、病変大腸と取り出すにも小さな創(4cm程度)で可能です。
癌の根治性に関しても、術中の内視鏡による拡大効果で微小な病変を肉眼以上に視認できます。開腹術より劣ることは決してありません。
痛みが少ないため回復も早く、歩行・退院・社会復帰が早です。
(欠点)
手術時間が開腹術より1時間20分程度余分にかかります。
何度も腹部の手術を受けている人はゆ着があり開腹に途中変更することがあります。
高度肥満の人は困難なことがあります。
2.肛門に非常に近い癌に対して究極の肛門温存手術が可能
3.直腸癌に対する術前化学(放射線)療法の導入
- [ 診療科 ] 外科
小腸
腸閉塞
小腸腫瘍(癌・GISTなど)
炎症性腸疾患
- [ 診療科 ] 外科
肝臓癌、転移性肝癌
肝臓にできる悪性腫瘍で多いのは原発性肝癌と転移性肝癌です。原発性肝癌はほとんどが肝細胞癌(HCC)です。HCCはB型・C型などのウイルス性肝炎と関連していることが多く、慢性的な肝の炎症から肝硬変へと進むにつれて発癌のリスクが高くなります。 当院では外科的切除、RFA(ラジオ波焼灼術)、TAE(冠動脈塞栓術)、化学療法などの治療が可能です。癌の状態・全身状態・肝機能など考慮し、最適な治療が行えるようにしており、個々の患者さまについて外科・内科でカンファレンスを行っています。外科的切除では根治性と安全性のバランスを考えた術式を選択しています。
肝臓の腫瘍で最も多いのが転移性肝腫瘍です。これは肝臓癌ではなく、あくまでも肝臓に出来た大腸癌や膵臓癌ということになります。ですから、治療はもともとの癌に対する治療を行います。例えば胃癌が肝臓に転移した場合、抗がん剤は胃癌に効く抗がん剤を使用します。外科的切除の適応となることが多いのは大腸癌・直腸癌からの転移です。複数の転移があっても完全に切除できれば、治癒が見込めます。大腸癌の化学療法は近年、格段に治療成績がよくなりました。化学療法と外科的切除(あるいは経皮的RFA)を組み合わせ、根治を目指し日々努力しています。
- [ 診療科 ] 外科
胆石症・胆嚢炎
胆石とは、肝臓から分泌される胆汁の成分が固まってできるもので、胆嚢炎のほとんどは胆石が原因です。胆石の出来る場所によって胆管結石、胆嚢結石、肝内結石と呼ばれますが、その多くは胆嚢結石です。胆嚢と呼ばれる、胆汁を一時的に貯めておく小茄子くらいの袋の中に結石が出来たものをいいます。胆石を保持している人の多くは検診など、無症状で発見されます。無症状であれば積極的な治療の対象とはなりません。痛みや発熱などの症状があれば治療の対象となります。
治療法は胆石を含む胆嚢自体を摘出します。胆嚢は一時的に胆汁を貯めておくだけなので、無くなっても大きな後遺症はほとんどありません。当院ではそのほとんどを腹腔鏡下に行っています。小さな穴を4つ開けるだけなので痛みや身体的負担を少なくすることが出来ます。強い炎症を伴う急性胆嚢炎に対しては、緊急手術として対応することによって、患者様の苦痛の早期軽減・早期社会復帰を可能とするよう努めています。特に問題のない患者様であれば、3‐5日の入院で治療可能です。
また最近では、可能な症例ではそれぞれの傷を小さくしたり、穴を1つにしたりして(単孔式手術:おへその部分に1つだけ穴を開けて手術を行う方法)、腹腔鏡手術自体の痛みおよび傷口もできるだけ小さくできるように努力しています。
- [ 診療科 ] 外科
膵癌
膵がんの発生率は胃がんや大腸がんに比べ1/3~5程度にもかかわらず、国内におけるがんによる死亡原因の第5位をしめる難治性の高いがんです。膵臓がんには特異的な初発症状がなく、診断された時には大半が高度に進行しており、半数以上は外科手術の適応にならないこと、また、たとえ切除可能であっても早期に再発を生じることが多いのが現状です。男性にやや多く、50歳以上になるとその発生頻度は増加します。膵がんは病巣占拠部位より、膵頭部がん、膵体部がん、膵尾部がん、膵全体がんに分けられます。進行度は腫瘍の大きさと、周辺臓器への浸潤、転移の有無によって決められ、ステージIからIVbに分けられます。膵がんの約8割はステージIVの最も進んだ状態で診断されます。
治療成績の不良な疾患ではありますが、唯一の根治的治療はやはり周囲組織を含めた病巣の外科的切除です。一般的には、腹腔動脈(膵頭部がん)や上腸間膜動脈に浸潤があるものはリスクに見合った治療効果がないと判断されます。現状では切除以外に治癒を見込める治療法がないため、当院では血管の合併切除・再建を伴うことで根治切除をあげるよう努力しています。現時点ではこの精度を上げることがわれわれの使命だと考えています。切除不能の場合は化学療法を施行しています。
- [ 診療科 ] 外科
虫垂炎
虫垂とは右下腹部にある盲腸から出ている細長い器官で、これに炎症を来たした状態を虫垂炎と呼びます。右下腹部痛がよく知られていますが、典型的にはまず、みぞおち付近に痛みが出て、時間の経過とともに右下腹部へと移動していくことが多いとされています。虫垂炎は頻度の高い疾患ですが、右下腹部痛を来たす疾患との鑑別が難しく、正確な診断・手術適応の有無をチェックするため、当院では原則として全例にCT検査を行い治療法の決定の精度を上げるようにしています。炎症が軽度であれば絶食・輸液管理を行い、抗菌薬投与を行うことで軽快することもありますが、炎症が高度になると早急な虫垂切除術が必要となります。当院では、虫垂切除にも積極的に腹腔鏡手術を導入することにより、創感染をはじめとした合併症の減少・早期の社会復帰を可能としています。
- [ 診療科 ] 外科
鼡径(そけい)ヘルニア
鼡径ヘルニアは一般には“脱腸”とも言われ、多くは立位や腹圧をかけたときに足の付け根が膨隆することを自覚して来院されます。成人では腹壁の弱くなった高齢者や重労働者などによく発症する一方、小児では胎生期からのなごりである、腹膜鞘(しょう)状突起がヘルニア膜となり発症します。 鼡径ヘルニアの多くは横になったり、手で押し込むと感応されますが、戻らなくなった状態で放置すると、ヘルニア内容となった腸管が血行障害を起こしたり、腸閉塞の原因となる危険性があります。そのため、戻らなくなった状態になれば早急な緊急手術が必要となります。
有効な薬物治療はなく、診断がついた時点で手術が推奨されます。成人の場合は腹壁の補強が必要で、小児では腹膜鞘状突起を切断するのみで根治できます。腹壁の補強には人工のメッシュ状のシートを使用することで再発はほとんどなくなっています。当院では現在もっとも再発が少なく疼痛も少ないと考えられる腹膜前修復のメッシュを使用して、術後長期にわたって合併症・再発について経過観察をしています。また希望される方には、1泊入院の治療にも対応しています。
当院では、現在前方アプローチ法と腹腔鏡を用いて行う修復術と場合によりどちらも行っております。ヘルニアの大きさなどから適宜良い方法で手術を行っておりますのでこちらという希望があればご相談ください。
鼠径ヘルニアは良性疾患ではありますが、不快な症状を抱えながら生活を送らなければなしません。1日でも早く快適な生活を手に入れていただきたいと考えています
- [ 診療科 ] 外科
肺癌
肺癌の根治手術は、病巣を含む肺葉切除とリンパ節郭清と考えております。完全切除に必要な場合は2葉切除や1側肺全摘を施行しますが、気管支形成術、肺動脈形成術を行って肺全摘出を極力回避するようにしています。進展例では胸壁、横隔膜、上大静脈、心嚢、左房等の合併切除も行います。また縮小手術として区域切除、部分切除を、病巣の大きさ、リンパ節転移の有無、肺機能など考慮して行っています。
肺癌に対する胸腔鏡手術
近年、その低侵襲性から、世界的に肺癌に対する胸腔鏡手術(VATS)が普及しつつあり、当科でも積極的に取り入れています。但し、癌の手術である以上、根治性が損なわれるようでは本末転倒です。VATSには、完全鏡視下(cVATS)と胸腔鏡補助下(hybrid VATS)がありますが、では現在のところ縦隔リンパ節郭清において、CVATSはhybrid VATSよりやや不利である点を考慮して、現在のところ、cVATSの適応を基本的に、画像的にリンパ節移転なしと想定される臨床病期Ⅰ期に限定して実施していますが、近年の技術の向上により適応を広げています。
肺癌に対する縮小手術
肺がんの手術には切除範囲が広い順から、
①側の肺全体を切除する肺全摘除
②1つの肺葉を切除する肺葉切除
③1つまたは2つの肺区域を部分的に切除する区域切除
④肺の外側の小範囲の部分に切除する楔状切除(部分切除)
の4種類があります。小型小細胞肺がんの場合には、通常、②の肺葉切除が行われますが、3センチ以下の肺癌でも③の縮小手術ができることもあり、当院では積極的に縮小手術を行うようにしています。
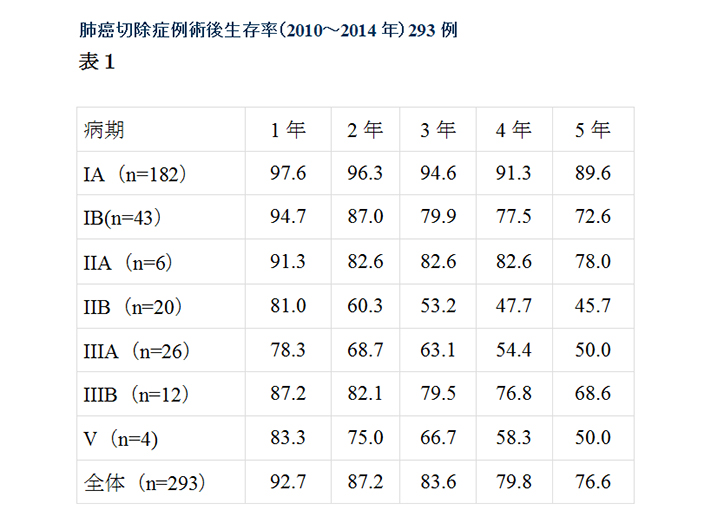
以下に当科での肺癌切除例術後生存率を提示します。
早期癌と言われているⅠ期に関しても約80%の5年生存率しかなく、早期発見による早期治療の大事さがうかがわれています(表1)。
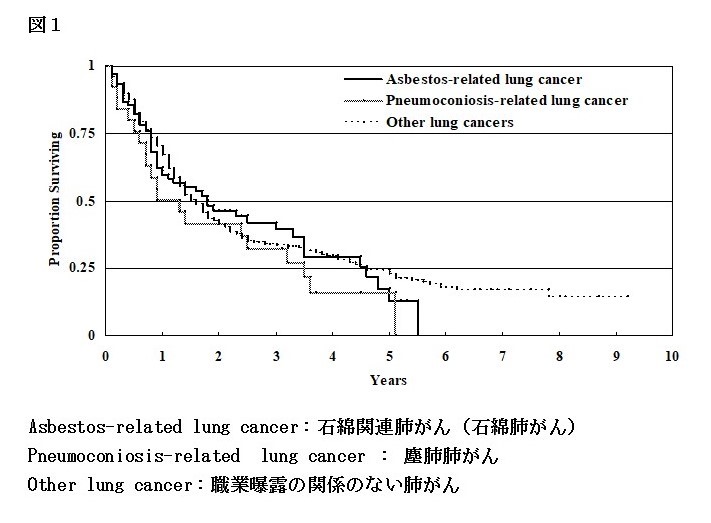
また、当院の特色でもある塵肺関連の肺がん治療においても、適切な治療がなされれば、普通の肺がんと同じく延命が得られるという成績も出しております(図1)。
- [ 診療科 ] 外科
気胸
自然気胸、続発性気胸とも原則として胸腔鏡下手術で行います。整容性を考慮して、当科では、5mmの胸腔鏡を使用しています。再発に考慮した色々な工夫をしておりますので、ほとんど再発はありません。成人の方の肺疾患に関連した気胸に関しても、気管支塞栓術やそれを併用した治療を行っております。塵肺に関連し、長期入院を繰り返す方も、一度ご相談ください。
乳癌
生涯に乳癌を患う日本人女性は現在11人に1人と言われ、身近な病気となっています。一方で、種々の検査法や有効な治療法が多い疾患ですので、早期に発見して適切な治療を受ければ、ほぼ完全に治すことが可能です。たとえ、進行していても患者様の病状に応じた有効な治療手段を選択することができますから、あきらめることなく治療を行うべきです。
比較的早期の乳癌に対しては、乳房温存手術と薬物療法・放射線療法を組み合わせて可能な限り手術を縮小する方向で治療法を検討します。また、乳房切除を受けられた患者さんに対しては形成外科とタイアップして乳房再建術を積極的に行います。進行・再発乳がんに対しては、現在のところ根治は不可能ですが、内分泌療法、抗がん剤、放射線療法に加えてハーセプチン等の分子標的治療を駆使して、生存期間の延長、症状緩和による良好なQOLを目標に治療を行います。
- [ 診療科 ] 外科
甲状腺悪性腫瘍
甲状腺癌の場合の治療は、基本的には手術になります。甲状腺癌は比較的進行が緩徐であるので、多くはリンパ節への転移部位も含めて完全に切除ができます。
再発して切除不能になった癌や遠隔転移をきたした場合には、放射性ヨウ素(アイソトープ)治療を行います。さらに治療が効かなくなった場合には、分子標的治療薬の使用が可能となっています。
- [ 診療科 ] 外科
バセドウ病 (甲状腺機能亢進)
20ないし30台の比較的若い女性に多く見られます。日本の女性では約200人に1人 といわれいます。甲状腺ホルモンの過剰な分泌によって起こる主な症状は
- 甲状腺の腫大
- 眼球突出
- 頻脈
です。甲状腺機能を正常に戻すために、薬物療法、手術療法、放射性ヨード内用療法を行います。
- [ 診療科 ] 外科
閉塞性動脈硬化症
動脈硬化とは、動脈の内腔にコレステロールやカルシウムが沈着し動脈壁の一部が硬く、狭くなり、血液が通りにくくなる状態を言います。全身の血管に起こりますが、特に閉塞性動脈硬化症の場合は腹部から下肢の動脈、すなわち大動脈下部から大腿動脈の範囲によく見られます。高脂血症、高血圧、喫煙、糖尿病等があると閉塞性動脈硬化症はより起こりやすくなり、患者数は近年増加しております。症状として、足の冷感、しびれ、ある程度歩行すると下腿が痛くなり歩行できなくなる間歇性跛行、難治性の皮膚潰瘍、夜間の安静時疼痛等の症状があげられます。閉塞性動脈硬化症は、全身の動脈硬化のひとつであり、他の血管でも動脈硬化が進行している疑いがあります(狭心症、心筋梗塞、脳梗塞、動脈瘤等を合併する頻度が高くなります)。診断は、上肢と下肢の血圧比、造影CT、超音波検査などを行い確定します。
治療としては、バランスの取れた食事(低コレステロール、減塩)、適度な運動、禁煙等が初期治療として必要ですが、病状の進展に伴い、薬物療法(血小板疑集抑制剤、抗凝固剤、血管拡張剤等)、外科的治療(血管拡張、ステント留置などの血管内治療、人工血管・自家静脈によるバイパス手術)が必要になります。背椎に関連した疾患から動脈硬化症と似た症状を発症することがありますので、整形外科とも連携して治療を行っています。
- [ 診療科 ] 外科
静脈瘤
心臓へ血液が戻ることを静脈還流といい、下肢の血液が心臓へ戻るために筋肉が重要な役割をします。さらに静脈には動脈と異なり血液の逆流を防止する弁があり、この弁がうまく機能しないと血液が逆流してしまいます。特に足が心臓より低い位置にあるとき(立位、座位等)は血液が下肢に停滞しやすくなります。血液の逆流が多ければ、下肢の静脈は拡張・蛇行し次第に瘤状に膨れて静脈瘤となります。静脈瘤は放置し悪化すると、湿疹、色素沈着、皮膚潰瘍等を起こします。診断は、両下肢全体の診察、超音波検査装置を用いて静脈の逆流部位や血栓の有無などを評価します。必要に応じて静脈造影を行い、より詳細な情報を得ます。
治療法はいくつかありますが、当院では主に手術療法を行っています。手術療法には、中等度までの静脈瘤に対しては主に静脈抜去術(ストリッピング)、瘤摘出術と結紮術を行っています。難治性皮膚潰瘍・慢性湿疹を伴う様な重症な静脈瘤に対しては、内視鏡下手術を併用しています。患者様の状態により、全身麻酔、腰椎麻酔、局所麻酔で手術を施行します。1泊から2泊の入院が必要です。当院では創部を最小限にして、創部を目立たなくするために埋没縫合しており抜糸は不要です。
- [ 診療科 ] 外科
多汗症
発汗は、温熱性発汗・味覚性発汗・精神性発汗等に分類されます。温熱性発汗は体温が上昇したときに、手のひら、足の裏を除くほとんど全身に起こります。味覚性発汗は、味覚の強い刺激性の食物を摂取した時等に顔面に限局して起きます。精神性発汗は、精神的緊張やストレスなどによって、顔面、手のひら、腋、足の裏などに起きる発汗です。精神性発汗自体は異常ではありませんが、過剰な場合は多汗症の疑いがあります。多汗症では交感神経が過敏になって汗の分泌が亢進します。思春期の患者さんが目立ち、以後年齢とともに症状が軽くなる傾向はありますが、多くの場合中年以降も症状は持続します。
一般的に、最初に外用療法が行われます(半数以上がコントロール可能とする報告もあります)。外用療法が無効な場合、イオントフォレーシス治療が行われることが多いようです(現在、イオントフォレーシス治療用の器具の家庭での使用も医師の指導の下に可能となっています)。それらの治療が無効であった場合、胸部交感神経ブロック、手術が行われます。副作用の問題もありますので、十分な説明を受け、よく考えてから手術を受けるのが良いと思われます。
当院では外科的処置のみを施行しています。
手術法は全身麻酔下に胸腔鏡を用いて、手のひらの汗を制御している胸部交感神経を選択的に遮断(焼灼)します。手術の効果は、手のひらの汗は、ほぼ100%で、わきの下の汗は60~80%程度でとまるとされています。この手術後には程度の差はありますが代償性発汗(手のひら、腋の汗が止まる代わりに、背部、腰部、腹部、大腿部に温熱性発汗が増える)が必発します。現在は、代償性発汗(下半身の発汗の増加)がなるべく少なくなるように、交感神経の焼灼範囲を工夫しており。事務職、縫製業、美容師の方に喜ばれております。通常、入院期間は1泊2日です(ただし、退院後しばらく自宅安静は必要な方もおられます)。
- [ 診療科 ] 外科
下肢静脈瘤
足の静脈のコブのことです。長時間の立ち仕事の方(板前さんや美容師など)によく見られます。静脈血(心臓へ還る血液)の逆流が原因です。足の血液が心臓へ戻るためには重力に打ち勝って低いところから高いところへ血液が流れる必要があります。そこで重要なのが筋肉の収縮によるポンプ機能です。足を動かすことによって筋肉が収縮すると血液を送り出すポンプとなり、血液が心臓へ還ることが出来るのです。また、静脈には動脈とは異なり、血液の逆流を防止する弁があり、これも重要な働きをしています。ところが、立ったままの状態では筋肉の収縮が少ないため、ポンプ機能が働かず、血液が心臓へ戻りにくくなります。さらに足に血液が滞ることによって逆流防止弁に負担がかかり、ついには血液が足先へ向かって逆流してしまいます。特に足が心臓より低い位置にあるとき(立位、座位等)は血液が足に停滞、逆流しやすくなります。睡眠時には心臓と足の高さはほぼ同じなので症状はあまり出ませんが、夕方にかけて症状が悪化するのはこのためです。血液の逆流が多ければ、下肢の静脈は拡張・蛇行し次第にコブ状に膨れて静脈瘤となります。だるさやこむら返りなどの症状から始まり、悪化すると、湿疹、色素沈着、皮膚潰瘍等を起こします。中には、“血栓ができて飛ぶ“と心配される方がいますが、実際にはかなり稀です。また、破裂することもまずありません。診断は、両下肢全体の診察、超音波検査装置を用いて静脈の逆流部位や血栓の有無などを評価します。
治療法はいくつかありますが、当院では主に手術療法を行っています。主に静脈抜去術(ストリッピング)、瘤摘出術と結紮術を行っています。患者様の状態により、全身麻酔、腰椎麻酔、局所麻酔で手術を行います。一般的には1~2泊の入院で行いますが、日帰り手術にも対応します。軽症のものに対しては弾性ストッキングの着用などで保存的に経過を見ることもあります。また、クモの巣状の小さなものに対しては外来で硬化療法なども行なっています。
- [ 診療科 ] 外科
胸膜中皮腫
当院では、アスベスト関連疾患関連センター(センター長 岸本卓己、副センター長 西 英行、藤本伸一)において、アスベスト被害に関する研究を進めるこれまでに200人におよぶ患者さんの治療を行ってきました。疾患自体が多くないために治療経験が豊富な施設は全国でも限られています。これまでの実績により手術療法の有効性も報告しております。当院は手術件数が多く経験が豊富なため、より安全で確実な手術が患者様にご提供できていると自負しております。しかしながら、悪性胸膜中皮腫は、手術単独での治療成績が十分でないために、術後の抗癌剤治療が必要です。当院は外科のみならず放射線治療・抗癌剤治療の経験が豊富であることから、連携しながら集学的な治療を行っています。免疫チェックポイント阻害剤(オプチーボ等)に関しても治験のころからの実績があり、2018年9月からの承認後の実績もあります。
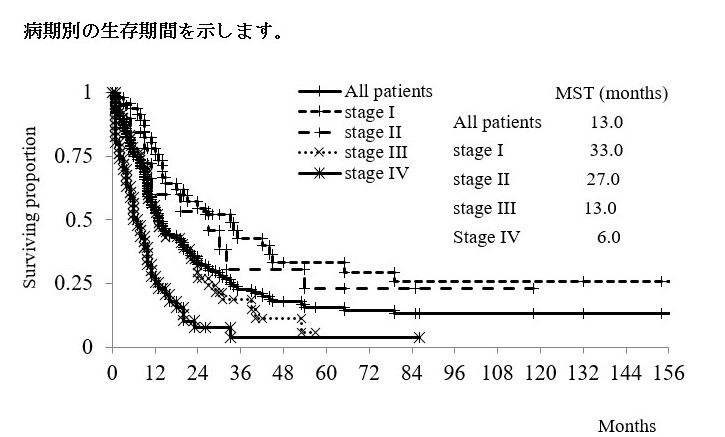
生存期間は全体としては、中間生存期間は13か月と短く、早期発見、早期治療の必要性を感じます。
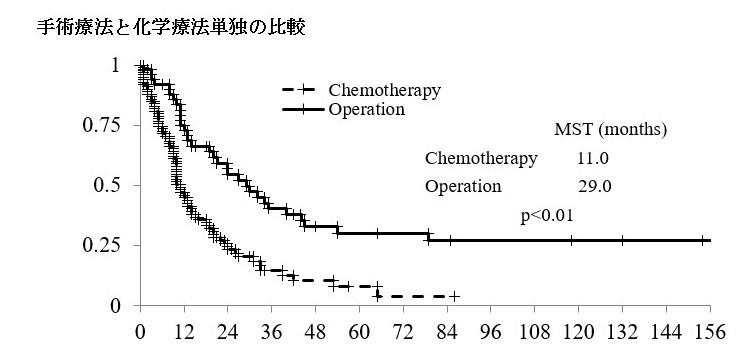
手術療法の中間生存期間は29か月と化学療法単独よりも長くなっております。この10年間では、35か月となっており、化学療法の進歩によりさらに治療成績は良くなっております。
- [ 診療科 ] 外科
痔核(いぼ痔)
種類には歯状腺より内側にできたものを【内痔核】。外側にできたものを【外痔核】といいます。
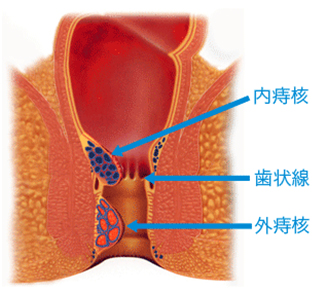
内痔核
根部が歯状線より内側に発生します。出血したり排便時に肛門外に飛び出してくることが症状の一つで、基本的には痛みは伴いません。内痔核は程度により以下の様に分類されます。
| 分類 | 症状 | |
|---|---|---|
| 1度 | 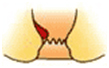 |
|
| 2度 | 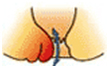 |
|
| 3度 | 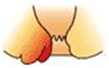 |
|
| 4度 |  |
|
大腸癌も痛みが無く血便があるので、血便を痔核からの出血と思い込むのは危険で専門医への相談が必要です。 3度、4度が手術の適応と考えられます。
治療法
便秘、下痢、いきみ習慣など排便の習慣などを整えることをまず考えます。一過性に腫れて肛門外に出てくるときには炎症を抑える軟膏、座薬、内服薬などを試みます。慢性的に3度、4度の症状があるときには硬化療法、手術などを考慮します。
硬化療法痔を切らずに治す方法で、ジオン注射療法(4段階注射療法)といいます。 ジオンとは、三菱ウェルファーマが2005年3月に製造、販売を開始した注射薬です。ジオンは非常に効果が高く、患部に注射する事により、患部が炎症を起こし、組織を繊維化します。これにより、痔核が硬化、切除することなく萎縮します。 また、患部を切除するわけではないので、1,2日程度の入院で済みます(手術の場合は7日前後が必要)。
ジオン新薬を使うに当たっては、四段階注射法という、医師にとっては技術を要求されます。日本大腸肛門病学会に所属し、しかも四段階注射法の講習会を受けた、特定の医師のみが行うことになっていますから、この治療法が実施できる病院は全国でも限られています。治療時には、局所麻酔または下半身麻酔を施します。これは肛門周辺の緊張を解くためです。ジオンを注射する箇所はもともと痛さを感じる神経が通っていない部位ですので、ジオン注射自体は痛みません。 術後の痛みも、ほとんど気にならない程度と言っても過言ではありませんが、1年後の再発率が手術より高いといわれています。
手術(結紮切除術)再発率の少ない、より確実な方法です。4-7日程度の入院が必要になることが多いです。
外痔核
外痔核単独で手術の適応になることは少ないですが、内痔核との合併がしばしばみられます。また何らかの外的刺激などにより肛門周囲に丸くて堅い豆状のできものができ、痛むことがあります。これは皮下に生じた血栓で血栓性外痔核と呼ばれます。自然にも改善しますが、局所麻酔下で血栓を取り除くこともあります。
- [ 診療科 ] 外科
外来診療
外来受付時間
| 初診 | 午前8:00~午前11:00 |
|---|---|
| 再診 | 午前8:00~ |
診察時間
| 診察開始 | 午前8:30~午前11:00 |
|---|
休診日
土・日曜日、祝日
年末年始
※救急の場合は上記の限りではありません。







